INTRODUZIONE
Da molti anni la capsaicina ha un ruolo riconosciuto nel trattamento del dolore, per la sua capacità di desensibilizzare il sistema nervoso periferico attraverso un interessante e peculiare meccanismo d’azione.
Questo alcaloide, estratto dai semi delle piante del genere Capsicum (il comune peperoncino), possiede difatti un meccanismo d’azione peculiare, incentrato su dei recettori specifici (TVRP, Transient Potential Vanilloid Receptor) presenti sulle membrane delle terminazioni nervose periferiche. L’attivazione di questi recettori provoca un immediato ingresso di ioni calcio all’interno del citoplasma, che inizialmente causa una continua attivazione delle terminazioni nervose (da cui origina il dolore al contatto della capsaicina con le mucose), seguita da una defunzionalizzazione della terminazione nervosa, dovuta alla concentrazione intracellulare di calcio che raggiunge livelli tossici per il neurone.
STORIA DELL’UTILIZZO CLINICO DI CAPSAICINA
In merito alle metodiche di somministrazione, vale la pena ripercorrerne storicamente il razionale d’utilizzo per capire come si sia giunti alle formulazione a matrice attiva ad alta concentrazione recentemente approvata dall’FDA Americana e dall’EMEA.
Nel trattamento del dolore neuropatico, la liposolubilità della capsaicina unitamente al suo meccanismo d’azione periferico ne consente la somministrazione per via topica.
In questo tipo di somministrazione, però, i due limiti dettati dal principio attivo sono: l’irritazione che consegue alla sua somministrazione e la contaminazione ambientale nel momento dell’applicazione delle preparazioni contenenti capsaicina.
Inizialmente, il primo problema venne limitato dall’utilizzo di creme contenenti capsaicina a bassa concentrazione (0,0075%), che causavano un dolore sopportabile in corso di applicazione ma che richiedevano un lungo e reiterato trattamento (della durata di settimane) prima di giungere ad una desensibilizzazione efficace.
La durata del trattamento era un fattore non di secondaria importanza. Lo sviluppo di creme ad alta concentrazione (superiore al 5%) dimostrò alla fine degli anni ’90 che questa formulazione consentiva un’elevata efficacia durevole nel tempo (beneficio mantenuto per alcuni mesi) con due sole applicazioni di trenta minuti (1).
I vantaggi furono da stimolo per migliorare gli aspetti connessi a questo tipo di applicazione ed ai limiti imposti dalla tecnica: l’assorbimento non perfettamente omogeneo collegato ai difetti di distribuzione della crema, la necessità di effettuare la terapia in un ambiente protetto e le misure di protezione che dovevano essere adottate dagli operatori.
La chiave di volta fu lo sviluppo di dispositivi transcutanei a matrice attiva, contenenti capsaicina ad alta concentrazione (8%), che rendevano possibile una sola applicazione della durata di un’ora, un’omogenea distribuzione del farmaco nella zona trattata, una riduzione del dolore mantenuta per diversi mesi in seguito all’applicazione (2). Tutti criteri che hanno reso “popolare” l’utilizzo di questa terapia.
MECCANISMO D’AZIONE ED INDICAZIONE ALL’UTILIZZO
Nel 1816 Christian Frederich Bucholz per primo estrasse dal peperoncino un estratto che denominò capsicina. Al termine dell’800 Rudolf Bucheim ed Endre Hőgyes dimostrarono che la sostanza era responsabile della sensazione di bruciore al contatto con le mucose. Fu solo nel 1997 che l’équipe di David Julius riuscì ad identificare i recettori bersaglio della capsaicina, denominati Recettori Vanilloidi o TRPV) (3).
Di questa classe di recettori, che in natura è responsabile della sensibilità dolorifica a numerosi stimoli chimici e fisici (calore, pH, leucotrieni), in particolare la capsaicina attiva il sottotipo TRPV-1.
Il legame della capsaicina, a differenza degli altri stimoli fisiologici, determina un’attivazione prolungata di questi recettori e quindi un grande ingresso di ioni Ca++ all’interno del neurone. In seguito a ciò, la tossicità intracellulare causata dall’elevata concentrazione di calcio innesca numerosi meccanismi che portano alla distruzione delle strutture interne del neurite, e quindi una sua defunzionalizzazione (Fig. 1).
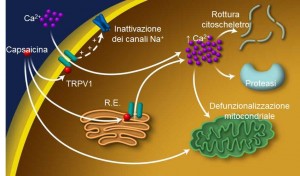 Figura 1. Meccanismo d’azione della capsaicina
Figura 1. Meccanismo d’azione della capsaicina
Si giunge, di conseguenza, ad un vero e proprio rimodellamento locale periferico delle strutture deputate alla nocicezione, che determina una ridotta capacità di condurre stimoli afferenti nella zona trattata e di conseguenza di limitare gli impulsi algogeni che, in precedenza, provocavano dolore.
Tale meccanismo è stato dimostrato dagli studi di Nolano (4), che hanno quantificato la diminuzione di densità delle fibre nervose epidermiche in seguito alla somministrazione di capsaicina topica (Fi. 2).
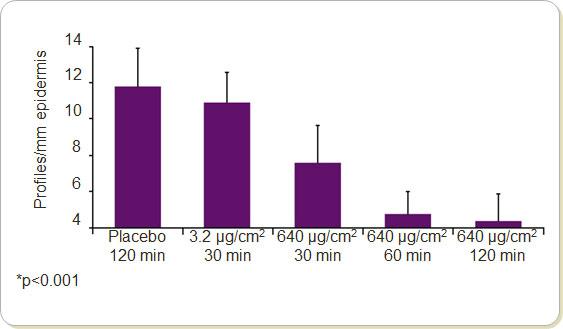 Figura 2. Diminuzione di fibre nervose epidermiche (ENF) dopo applicazione di capsaicina in relazione a dose e tempo di applicazione
Figura 2. Diminuzione di fibre nervose epidermiche (ENF) dopo applicazione di capsaicina in relazione a dose e tempo di applicazione
Quindi, la diminuzione del dolore si mantiene per alcuni mesi, tempo necessario alle fibre nervose per rigenerarsi e ritornare pienamente funzionali.
Un simile meccanismo d’azione può trovare applicazione nel trattamento del dolore neuropatico periferico, poiché è in grado di “spegnere” per un lungo periodo i neuriti coinvolti nella genesi degli impulsi elettrici anomali che sono causa di dolore. Esempi sono la neuropatia diabetica, la nevralgia post-herpetica (NPH) e la neuropatia HIV-relata.
Queste sono le patologie dolorose prese in esame nei trial clinici di sperimentazione della capsaicina 8% in patch, e per le quali ne è stata dimostrata l’efficacia terapeutica (2,5) in 12 studi clinici (di cui 8 controllati) che hanno coinvolto in totale 2.357 pazienti (Figg. 3 e 4). In questi studi il placebo è stato ottenuto con un patch cutaneo contenente capsaicina 0,04% in maniera da generare la sensazione di bruciore in corso di terapia senza fornire un dosaggio terapeutico.
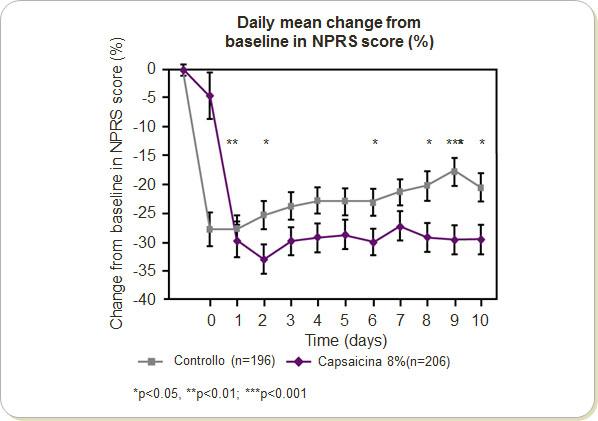 Figura 3. Diminuzione del dolore dopo applicazione di capsaicina (Da: Backonja M, et al. Lancet Neurol 2008;7(12):1106–1112)
Figura 3. Diminuzione del dolore dopo applicazione di capsaicina (Da: Backonja M, et al. Lancet Neurol 2008;7(12):1106–1112)
 Figura 4. Durata nel tempo dell’analgesia dopo applicazione di capsaicina 8% (Tratto da: Irving GA PainMed. 2011,12: 702-710)
Figura 4. Durata nel tempo dell’analgesia dopo applicazione di capsaicina 8% (Tratto da: Irving GA PainMed. 2011,12: 702-710)
CONTESTO CLINICO E MODALITÀ DI UTILIZZO
Un punto di forza del principio attivo e della sua via di somministrazione è l’assenza di effetti collaterali sistemici rilevanti, con la presenza di un ottimo profilo di sicurezza e tollerabilità (6) ed una buona efficacia.
Per questo il patch di capsaicina ha suscitato un discreto interesse in seguito alla sua commercializzazione.
Nello scenario del paziente con dolore neuropatico, esso offre un’alternativa terapeutica il cui bilancio tra vantaggi e svantaggi può essere riassunto nella seguente tabella:

Tabella 1. Vantaggi e svantaggi della terapia con capsaicina 8% transdermica
L’applicazione del patch transcutaneo di capsaicina 8% avviene in un contesto ambulatoriale e prevede un impegno del paziente e dell’équipe della durata di circa due ore.
La cute da trattare (costituita dal territorio cutaneo in cui è presente il dolore riferito) deve essere stata in precedenza depilata e detersa. Essa non deve essere localizzata in vicinanza delle mucose e deve essere integra.
Al fine di poter tollerare il dolore dovuto all’alta concentrazione di capsaicina è necessaria l’applicazione preventiva di abbondante crema anestetica per almeno 45-60 minuti, fornendo costi aggiuntivi nel bilancio totale della procedura.
La procedura di applicazione del cerotto, peraltro, è in sé molto semplice, e nulla preclude ad una delega della stessa al personale infermieristico adeguatamente formato per la sua esecuzione.
Teniamo a sottolineare questo aspetto, poiché può rendere meno “preoccupante” la durata e l’impegno totali collegati alla procedura.
ESPERIENZA NEL NOSTRO CENTRO
Presso l’U.O.S. Medicina del Dolore dell’Ospedale di Stato della Repubblica di San Marino sono stati sinora trattati 7 pazienti con dolore neuropatico suddivisi come nella seguente tabella:
In seguito alla valutazione dei punteggi NRS pre-terapia, a 7 ed a 30 giorni, si è riscontrata una buona efficacia, in linea con quanto predetto dagli studi presenti in letteratura:
Figura 5. Diminuzione del punteggio NRS nella casistica locale
In tutti i pazienti la procedura è stata ben tollerata, ed il dolore contenuto in alcuni casi con l’applicazione di ghiaccio sintetico sulla zona trattata in corso di procedura. La sensazione di dolore, equiparabile a quella di una bruciatura da insolazione, perdura per circa 24 ore e poi scompare spontaneamente. Possono essere indicati alcuni analgesici per via sistemica da fornire al paziente al domicilio, per meglio tollerare questo effetto collaterale.
CONCLUSIONI E CONSIDERAZIONI
Nel trattamento del dolore neuropatico periferico, ogni nuovo presidio terapeutico costituisce un prezioso aiuto per il terapista del dolore. A fronte di un limite che potrebbe essere legato al costo, l’utilizzo del patch di capsaicina 8% offre un ottimo profilo di efficacia e tollerabilità e ripetibilità della procedura.
Il personale sanitario dedicato alla procedura deve essere adeguatamente formato al riguardo, poiché essa prevede cautele periprocedurali importanti per la salvaguardia del paziente e dell’équipe, principalmente connesse alla pericolosità di un eventuale contatto di alte concentrazioni di capsaicina con zone sensibili del paziente o degli operatori.
Poniamo l’accento sull’autonomia professionale che l’infermiere può acquisire nell’esecuzione di questa procedura, al fine di ottimizzare il carico di lavoro sul resto dell’équipe, essendo la terapia con capsaicina ad alta concentrazione “time-consuming” nell’economia generale di un ambulatorio di medicina del dolore.
BIBLIOGRAFIA
1. Robbins WR, Staats PS, Levine J, Fields HL, Allen RW, Campbell JN, Pappagallo M. Treatment of intractable pain with topical large-dose capsaicin: preliminary report. Anest Analg. Mar 1998, p. 86(3):579-83.
2. Backonja M, Wallace MS, Blonsky ER, Cutler BJ, Malan P Jr, Rauck R, Tobias J e Group., NGX-4010 C116 Study. NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia: a randomised, double-blind study. Lancet Neurol. 2008, Vol. Dec, 7(12):1106-12.
3. Caterina MJ, Schumacher MA, Tominaga M, Rosen TA, Levine JD, Julius D. The capsaicin receptor: a heat-activated ion channel in the pain pathway. Nature. Oct, 1997, 389 (6653):816-24.
4. Nolano M, Simone DA, Wendelschafer-Crabb G, Johnson T, Hazen E, Kennedy WR. Topical capsaicin in humans: parallel loss of epidermal nerve fibers and pain sensation. Pain. 1999, Vol. May;81(1-2):135-45.
5. Irving GA, Backonja MM, Dunteman E, Blonsky ER, Vanhove GF, Lu SP, Tobias J e Group., NGX-4010 C117 Study. A multicenter, randomized, double-blind, controlled study of NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia. Pain Med. 2011, Vol. Jan;12(1):99-109.
6. CHMP assessment report for QUTENZA (EPAR). 2009.


