Riassunto
Gli autori descrivono il caso di una bambina di 15 mesi ricoverata per grave insufficienza respiratoria in polmonite virale da virus respiratorio sinciziale, sottoposta a ventilazione meccanica invasiva, in postura prona. Il decubito assunto durante tale mobilizzazione ha determinato, in associazione a un quadro clinico caratterizzato da scarsa perfusione tissutale periferica, una compromissione sistemica e la presenza di infezioni concomitanti, come l’enterocolite da Clostridium difficile e l’infezione delle vie urinarie, così come l’insorgenza di lesione da pressione sul padiglione auricolare destro. Il case report descrive le fasi di cura, con ripristino della perfusione locale, gestione del dolore e trattamento della lesione, dopo accurato inquadramento.
Abstract
The authors describe the case of a 15-month-old girl hospitalized for severe respiratory insufficiency in viral pneumonia caused by respiratory syncytial virus, subjected to invasive mechanical ventilation, in prone posture. The decubitus assumed during this mobilization has determined, in association with a clinical picture characterized by poor peripheral tissue perfusion, a systemic impairment and the presence of concomitant infections, such as Clostridium difficile enterocolitis and urinary tract infection, as well as the ‘onset of pressure lesion on the right auricle. The case report describes the healing phases of restoration of local perfusion, pain and wound management.
Parole chiave: lesione da pressione, trattamento dolore, trattamento lesione
Keywords: pressure injury, pain management, wound management
Continua a leggere (pdf per utenti registrati)
Introduzione
La bambina H., 15 mesi, viene ricoverata per grave insufficienza respiratoria in polmonite virale da virus respiratorio sinciziale. All’anamnesi prossima remota si evidenzia:
– storia di prematurità, nascita a 28 settimane di gestazione;
– broncodisplasia.
Durante il recente ricovero, a causa della severa insufficienza respiratoria, si decide di ricorrere alla ventilazione meccanica invasiva e di utilizzare anche la mobilizzazione in postura prona. Il decubito assunto durante tale mobilizzazione ha determinato, in associazione a un quadro clinico caratterizzato da scarsa perfusione tissutale periferica, una compromissione sistemica e la presenza di infezioni concomitanti, come l’enterocolite da Clostridium difficile e l’infezione delle vie urinarie, così come l’insorgenza di lesione da pressione sul padiglione auricolare destro.
Analisi critica del caso
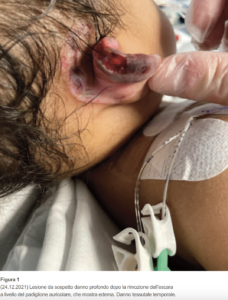
A seguito del posizionamento prono si riscontra, sull’orecchio destro, l’insorgenza di una lesione da pressione. Alla prima valutazione la lesione appare non stadiabile e con profondità sconosciuta, completamente ricoperta da escara, ed estesa alla parte superiore del padiglione, sia nella superficie interna che esterna. La cute perilesionale appare integra e non vi sono segni di infiammazione. La profondità delle ulcere da pressione varia a seconda della posizione anatomica, l’orecchio, come il dorso del naso, l’occipite e il malleolo, non presentano tessuto sottocutaneo, per questo, lesioni di III e IV stadio qui localizzate possono essere poco profonde (1).
La vascolarizzazione del padiglione auricolare risulta essere inoltre minore rispetto ad altri tessuti e questo rappresenta un fattore critico per il processo di guarigione. L’apporto vascolare è infatti fondamentale, in assenza di un’adeguata perfusione si ha carenza nel rifornimento di ossigeno, nutrienti e componenti del sistema immunitario, che sono elementi necessari per supportare l’elevata richiesta metabolica insita nel processo di cicatrizzazione (2).
L’insorgenza della lesione oggetto di questo case report può essere ascritta a una concomitanza di condizioni e fattori predisponenti. L’agente eziologico è rappresentato certamente dalla pressione esercitata sul padiglione auricolare, secondaria al decubito obbligato in posizione prona. Tuttavia, vi era altresì la presenza di ulteriori condizioni che ne hanno favorito l’insorgenza e rallentato il processo di guarigione, come l’alterata perfusione periferica locale e la globale compromissione delle condizioni cliniche della bambina.
Come riportato ampiamente in letteratura, nell’ambito del trattamento olistico delle lesioni, agire sulle cause sottostanti rappresenta la conditio sine qua non per arrestare il meccanismo lesivo e permettere dunque l’inizio del processo di guarigione (2). In questo caso specifico, tuttavia, data la necessità prioritaria di mobilizzare la bimba in posizione prona, per favorire e supportare gli scambi respiratori severamente compromessi, per un certo periodo di tempo non è stato possibile rimuovere completamente la causa sottostante. Pertanto, l’attenzione è stata rivolta ad altri aspetti, come il cambio di medicazione, il controllo quotidiano della lesione, l’alternarsi del decubito su entrambi gli emivolti e il posizionamento di medicazioni avanzate con attività di prevenzione (schiuma di poliuretano) (3).
Per la valutazione delle lesioni e il loro trattamento è necessario l’utilizzo di un approccio completo. A tal fine è internazionalmente riconosciuto l’acronimo TIME, come strumento per identificare gli elementi necessari a realizzare un’efficace preparazione del letto della ferita:
Tabella 1
- T – tessuto necrotico / non vitale;
- I – Infezione o infiammazione;
- M – macerazione o secchezza;
- E – epidermide, bordo perilesionale;
- R – rigenerazione / riparazione dei tessuti;
- S – fattori sociali (4).
L’utilizzo dell’acronimo TIME permette di facilitare il fisiologico processo di guarigione attraverso la realizzazione di un’ottima wound bed preparation, riducendo essudato ed edema, controllando la carica batterica e correggendo le anomalie che concorrono ad una guarigione non corretta (5).
Gli obiettivi, per condurre a guarigione una ferita, sono stati dunque quelli di:
- trattare i tessuti, rimuovendo attraverso il debridement, episodico o continuo, le cellule non vitali che impediscono la guarigione;
- controllare infezione e infiammazione, poiché esse riducono l’attività dei fattori di crescita;
- bilanciare i fluidi, mantenendo il corretto grado di umidificazione tissutale. La disidratazione cutanea rallenta la migrazione delle cellule epiteliali mentre un eccesso di liquidi determina la macerazione dei margini della lesione;
- creare le condizioni per mantenere i margini epiteliali in attiva proliferazione per permettere la rimarginazione dei tessuti
- gestione del dolore, correlato alla presenza di tessuto non vitale escarotico ed infiammazione persistente (2-4).
L’incipit della presa in carico di un paziente con lesione prevede un accurato inquadramento diagnostico, che si esplica attraverso la valutazione del paziente, della sua storia clinica, del suo stato di salute e l’identificazione e la gestione delle cause sottostanti la lesione. Il dolore rappresenta un ulteriore elemento cruciale da valutare e monitorare, sia come singola rilevazione che come andamento nel tempo. Dato lo stato di sedazione prolungato della bambina, tale parametro è stato rilevato tramite la scala SBS (State Behavioral Scale) (6) almeno una volta per turno.
“Ricettacolo di infezione, il tessuto necrotico prolunga la risposta infiammatoria, impedisce meccanicamente la contrazione dell’ulcera ed ostacola il processo di riepitelizzazione; rappresenta inoltre causa di dolore” (4), per questo motivo la gestione del tessuto non vitale rappresenta un elemento imprescindibile nella preparazione del letto della ferita.
Fattori chiave nella scelta del metodo di debridement sono rappresentati da: velocità, selettività nei confronti dei tessuti, dolorabilità dell’ulcera, presenza di essudato, presenza di infezione, costo economico (4).
Per la lesione oggetto di questo lavoro sono stati utilizzati sia il debridement chirurgico che quello enzimatico. Il debridement chirurgico è la tecnica più veloce ed efficace per rimuovere il tessuto necrotico, l’azione del bisturi, inoltre, riducendo la carica batterica, promuove anche un’azione antimicrobica. Con questo tipo di debridement la perfusione locale viene incrementata nell’immediato e il sanguinamento che ne può derivare consente la liberazione di citochine (10). Il debridement enzimatico, attuato tramite l’applicazione di enzimi esogeni direttamente sulla lesione, sfrutta invece il meccanismo di azione sinergica con gli enzimi endogeni (2).
Data l’età della bambina e la necessità di sedazione continua, essenziale per la gestione della sua complessa situazione clinica, il management dei fattori sociali e correlati al paziente è stato condotto anche attraverso il coinvolgimento della famiglia nelle scelte terapeutiche attuate per la gestione della lesione.
Per la gestione della lesione della bambina sono stati messi in campo tutti gli standard di cura illustrati nell’International consensus document “Implementing TIMERS: the race against hard-to-heal wounds” (4), sintetizzati di seguito:
- valutazione olistica del paziente, inclusa l’identificazione delle cause fisiopatologiche sottostanti la lesione ed i fattori di rischio, la rilevazione e il monitoraggio degli eventuali segni di dolore, causa di discomfort;
- valutazione della lesione, compresa la misurazione della stessa;
- definire gli outcome attesi ed il piano di cura;
- gestire le patologie sottostanti o programmare le cure di mantenimento;
- implementare la cura locale della ferita secondo WBP/ TIME, ecc. o le cure di mantenimento;
- follow-up, rivalutazione e misurazione;
- modificare il percorso di cura e fare riferimento, se necessario a specialisti o team multidisciplinari;
- educazione paziente/familiare agli standard di cura;
- dimissione o passaggio alle cure di mantenimento per prevenire le recidive;
- documentare interventi e risultati.
Interventi
A seguito della valutazione iniziale, si applica idrocolloide sottile, per la migliore conformabilità, con il fine di promuovere la colliquazione spontanea dei tessuti non vitali ed esporre il letto lesionale. Si prescrive di mantenere in sede la medicazione e di ripetere la stessa fino alla colliquazione del tessuto non vitale. La stadiazione della lesione rimanda ad un danno profondo, data la presenza di cute integra ma con evidenti segni di sofferenza tissutale.
A distanza di alcuni giorni segue una nuova rivalutazione, che rileva un avanzamento del danno. Il peggioramento della lesione sull’orecchio si presenta con evidenti segni di ridotta perfusione periferica e perdita si sostanza. Il danno tissutale interessa l’intera superficie del padiglione auricolare, sia nella sua porzione interna che esterna, si apprezza inoltre interessamento della superficie temporale. Il padiglione appare edematoso, ricoperto quasi interamente da tessuto non vitale escarotico, che coinvolge lo strato cutaneo superficiale. Si procede quindi alla sua rimozione con impacco di antisettico, lavaggio con soluzione fisiologica e debridement chirurgico, in seguito alla somministrazione topica di lidocaina spray, per ridurre il dolore correlato alla manovra. La scelta del debridement chirurgico è stata dettata dalla possibilità di accelerare il processo di guarigione, ridurre il dolore e il rischio di infezione (Figura 1).
Proprio per la gestione del dolore, garantita anche dall’analgosedazione in infusione continuo, necessaria per il quadro clinico, l’entità del danno infiammatorio, la presenza di edema diffuso e lo spessore del tessuto coinvolto, si applica escina/dietilamina salicilato in formulazione gel come prima medicazione, garza paraffinata come seconda medicazione e film in poliuretano come terza. Si prescrive di ripetere la medicazione ogni 12 ore, dopo l’impacco con antisettico. L’escina è una molecola con note proprietà antinfiammatorie, mentre la dietilamina salicilato ha una funzione analgesica (Figura 1).
La superficie temporale presenta tessuto non vitale, che in parte, viene rimosso con il debridement chirurgico, e presenza di ematoma diffuso. Sulla zona temporale si applica come prima medicazione unguento a base di collagenasi (appartenente alla categoria degli enzimi proteolitici), per favorire lo sbrigliamento del tessuto non vitale, e una garza paraffinata come seconda medicazione, entrambe tenute in sede con film in poliuretano; si prescrive di ripetere la medicazione ogni 12 ore.
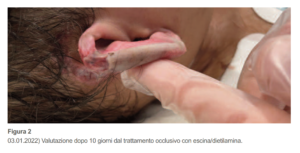
A distanza di dieci giorni segue una nuova valutazione: la lesione, dopo la detersione, presenta segni evidenti di riepitelizzazione e lieve sanguinamento. Si apprezza perdita di sostanza in corrispondenza del letto della ferita, conseguente alla rimozione del tessuto necrotico, ma si rilevano anche segni di rigenerazione (Figura 2).
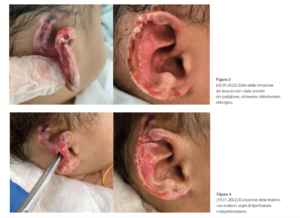
Nelle immagini seguenti (Figure 3 e 4) è riportata la progressiva evoluzione del processo di guarigione, ottenuto attraverso un trattamento semplice, ma con un razionale che ha dato conferma della strategia intrapresa.
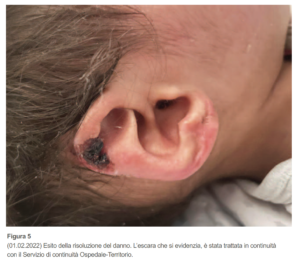
Al momento della dimissione di H., per il trasferimento verso un altro nosocomio, la lesione da pressione del padiglione appare quasi completamente guarita. Occorre osservare, tuttavia, come vi sia stata una minima perdita di sostanza dal padiglione auricolare, indice del danno causato dal tessuto necrotico, secondario all’ipoperfusione provocata principalmente dalla pressione.
Gli aspetti cruciali che hanno contribuito al raggiungimento di questo risultato sono sicuramente da identificare nella tempestiva attivazione del trattamento specialistico ed il conseguente inizio precoce del trattamento avanzato.
La gestione del dolore è stata mantenuta sia da trattamenti sistemici, che da trattamenti locali, in quanto garantiscono un’azione più rapida, anche se certamente meno duratura.
In letteratura non sono state trovate evidenze a supporto dell’utilizzo di escina/dietilamina salicilato per il trattamento di lesioni simili. Il razionale della scelta è stato determinato dalla possibilità di gestire il dolore e dalla presenza, su tutto il padiglione auricolare, di edema massivo secondario a uno stato infiammatorio importante, che stava aumentando il danno vascolare e la compromissione, già avanzata, dei tessuti coinvolti.
L’azione antinfiammatoria ed antalgica, data dall’associazione dei due principi attivi, la rimozione del tessuto necrotico e l’applicazione di lidocaina spray, hanno prodotto effetti benefici sulla lesione.
Tale approccio è risultato dunque essere efficace per la gestione del caso in oggetto e, nonostante vi sia necessità di ulteriori studi a supporto, il risultato appare incoraggiante.
Bibliografia
- European Pressure Ulcer Advisory Panel, National Pressure Injury Advisory Paneland Pan Pacific Pressure Injury Alliance. Prevention and Treatment of PressureUlcers/Injuries: Quick Reference Guide. Ed. Emily Haesler, EPUAP/NPIAP/PPPIA, 2019.
- Romanelli M. Wound Bed Preparation: approccio sistematico al trattamento delle lesioni cutanee. Milano: Ed. Aretrè, 2003.
- Lucchini A, et al. La postura prona nei pazienti con grave insufficienza respiratoria. Scenario, 2018, Disponibile all’indirizzo: https://scenario.aniarti.it/index.php/scenario/article/view/227/211>. Ultimo accesso: 23.02.2022.
- Baharestani M, Goltrup E. The clinical relevance of debridement. ln: The clinical relevance of debridement. Berlino: Springer Verlag, 1999.
- Atkin L, Bućko Z, Conde Montero E, Cutting K, Moffatt C, Probst A, Romanelli M, Schultz GS, Tettelbach W. Implementing TIMERS: the race against hard-to-heal wounds. J Wound Care. 2019 Mar 1;23(Sup3a):S1-S50.
- Curley MAQ. State Behavioral Scale (SBS) A Sedation Assessment Instrument for Infants and Young Children Supported on Mechanical Ventilation. Pediatr Crit Care Med. 2006 Mar;7(2):107-14.