Il corso di formazione OPI Roma che si è tenuto il 16 febbraio scorso al Polo Universitario di Tor Vergata ha offerto una panoramica puntuale e aggiornata delle conoscenze necessarie per una corretta gestione del dolore in ambito infermieristico.
Promotrice e responsabile dell’evento la dottoressa Roberta Seri, coordinatrice infermieristica del Poliambulatorio ASL 1 – Luzzatti, esperta di wound care, nonché membro della Commissione d’Albo OPI Roma e del Gruppo di Studio Pain Nursing dell’Associazione Italiana per lo Studio del Dolore.
I lavori sono stati aperti da Stefano Casciato, presidente della Commissione d’Albo, OPI Roma.
Il tesoriere OPI Roma, dottor Francesco Scerbo, ha portato i saluti ufficiali dell’OPI, sottolineando come l’argomento del corso è uno di quegli argomenti su cui “dovremmo imparare a informare e formare i colleghi, non è mai abbastanza parlare di dolore”.
Un particolare ringraziamento è stato rivolto ad Alessandro Sili, dirigente delle professioni sanitaria del Policlinico Tor Vergata, che ha ospitato il corso nell’Aula Anfiteatro del Polo Universitario di Tor Vergata.
La dottoressa Maria Grazia Proietti, Presidente della Commissione Albo Infermieri Pediatrici di Roma, nonché Vice-Presidente Nazionale della stessa Commissione Albo Infermieri Pediatrici, direttore delle professioni sanitarie dell’Ares 118, ha moderato insieme a Stefano Casciato.
L’intensa giornata di lezione avrebbe meritato la stesura di un vero e proprio fascicolo di atti, proviamo a dare una panoramica delle tematiche presentate, evidenziando alcuni aspetti e tralasciandone per forza altri, che ci auguriamo possano essere riproposti in prossimi eventi di formazione come questi.
Aspetti etici e deontologici della cura della persona con dolore
Prima di entrare nello specifico degli aspetti più assistenziali del dolore i lavori sono stati introdotti dall’interessante contributo di Angela Basile. Angela Basile ha insegnato Etica e Bioetica nelle maggiori università italiane. Ha rivestito il ruolo di Direttore delle professioni sanitarie e attualmente è Direttore delle relazioni enti ecclesiastici Nuova Sair. Ha lavorato alla stesura del Codice deontologico FNOPI ed è membro del gruppo di lavoro per la Conferenza Episcopale Italiana per la preparazione del giubileo della salute e della carta valoriale delle 11 federazioni nazionali.
Riassumere il suo intervento non è impresa facile, senza correre il rischio di sminuire la profondità dei concetti portati all’attenzione e alla riflessione dei partecipanti: precise citazioni filosofiche, significativi esempi di rappresentazioni del dolore e della morte nella storia dell’arte hanno accompagnato il suo intervento, perché, come ha spiegato “parlare di dolore e sofferenza significa aver a che fare con qualcosa di più che un problema fisico”. Importante quindi il suo invito a non dimenticare come le professioni di cura non possono perdere la loro dimensione umanistica, senza la quale tutto quello che andiamo facendo nell’agire concreto non ha significato. Non va dimenticato il non detto, il movente ideale che spinge a fare una scelta, a divenire professionisti infermieri, divenire medici palliativisti/algologi oppure tecnici di varia natura, una spinta interiore che si muove verso l’alterità, verso l’altro. Questa riflessione non va dimenticata anche se talvolta può sembrare totalmente negata, messa in disparte.
Il tema della terapia del dolore non può quindi essere trattato senza entrare nella dimensione più simbolica, più valoriale.
Le suggestioni, le riflessioni accompagnate dalla bellezza e dalla potenza delle tante immagini commentate hanno sicuramente contribuito a introdurre la parte più clinico-assistenziale del corso, introdotta da Anna Marchetti, Coordinatore infermieristico f.f. presso il Centro di Cure Palliative “Insieme nella Cura” del Policlinico Universitario Campus Bio-Medico di Roma, docente di Fondamenti di Infermieristica Generale 1 e 2 presso la Facoltà di Medicina e Chirurgia “A. Gemelli” nel CdL in Infermieristica presso la sede di Istituto Figlie San Camillo – Padre Luigi Tezza, Tutor didattico nell’insegnamento di Infermieristica in Cure Palliative, Università Campus Bio-Medico di Roma. Anna Marchetti che ha presentato la versione aggiornata della definizione di dolore della IASP, International Association for the Study of Pain.
La revisione della definizione di dolore secondo la IASP: nuove sfide per il futuro
In generale il dolore, ha sottolineato Anna Marchetti, è un fenomeno molto difficile da catturare in una definizione precisa, tanto che la IASP ha man mano rivisto e ampliato la sua definizione. La prima, del 1979, definiva il dolore come una spiacevole esperienza sensoriale ed emozionale associata a un danno tissutale in atto potenziale o descritto in termini di danno.
In questa frase è già chiaro che c’è una dimensione sensoriale legata ai sensi, legata al corpo, quindi un dolore fisico, ma anche un impatto, una ricaduta su quello che è l’aspetto invece emozionale, personale, di come noi viviamo l’esperienza dolorosa.
Nella nuova definizione della IASP si ritrovano le varie riflessioni sviluppate nel corso degli anni, si parla di qualcosa che assomiglia e non è solo descritta, perché la descrizione significava che comunque la persona doveva essere in grado di poterlo descrivere ed esprimere e questo, per esempio nei bambini o in persone con deficit cognitivi; non è possibile, addirittura la IASP parla anche degli animali.
Gli aspetti più particolari di questa nuova definizione si rintracciano nelle note esplicative che accompagnano la definizione:
– Il dolore è sempre un’esperienza personale influenzata a vari livelli da fattori biologici, psicologici e sociali.
– Il dolore e la nocicezione sono fenomeni diversi. Il dolore non può essere dedotto esclusivamente dall’attività dei neuroni sensoriali.
– Attraverso le loro esperienze di vita, gli individui apprendono il concetto di dolore.
– Il racconto di un’esperienza come dolore da parte di una persona dovrebbe essere rispettato.
– Sebbene il dolore svolga solitamente un ruolo adattivo, può avere effetti negativi sulla funzionalità e sul benessere sociale e psicologico.
– La descrizione verbale è solo uno dei tanti comportamenti per esprimere dolore; l’incapacità di comunicare non nega la possibilità che un animale umano o non umano provi dolore.
La dottoressa Marchetti si è soffermata poi sul concetto di esperienza, evidenziato nella definizione. L’esperienza, già proprio per la natura del termine, coinvolge più dimensioni per la persona. Gli individui imparano il concetto di dolore attraverso le loro esperienze di vita, quindi questo aspetto di esperienza con sé stessi di dolore è un aspetto fondamentale nella cura del dolore del paziente.
C’è l’esperienza fisica ma anche quella interpretativa. È un po’ come la differenza che c’è tra il dolore e la sofferenza. Perché la sofferenza è una risposta emotiva e affettiva a una stimolazione dolorosa o ad altri eventi che possono anche essere la paura e la sensazione di minaccia. Marchetti ha citato l’esempio del dolore da parto. Tutti noi sappiamo che il dolore da parto è un dolore forte, ma raramente è legato ad una sofferenza, perché il fine, quello per cui si sta soffrendo, in realtà è qualcosa di positivo, di curioso, di bello. Diversa invece è la sofferenza, per esempio in caso di dolore globale nelle cure palliative, dove il dolore fisico significa che io da quel momento in poi non tornerò più come prima, quindi è già diverso rispetto al dolore post operatorio, che è sempre dolore, ma è un dolore comunque che so che potrò gestirlo al momento, magari potrò recuperare appieno le dimensioni della mia vita. In cure palliative non c’è questa prospettiva. Anna Marchetti ha grande sensibilità e attenzione per questo ambito della terapia del dolore e ha infatti elaborato ulteriormente sulle varie dimensioni del nostro sentire. Emozioni, meccanismi di coping, percezioni, eustress e stress.
La sua relazione prevedeva anche delle riflessioni sulle sfide per il futuro lanciate dalla rivisitazione della definizione di dolore e ha parlato quindi di formazione, perché è ciò che costruisce le basi per il futuro. Ha citato l’esperienza OPI di Roma, utilizzando il progetto Tuning, il Tuning Educational Structure in Europe. Il Progetto Tuning Educational Structure in Europe è stato lanciato nell’estate del 2000 da un gruppo di università europee allo scopo di portare avanti il processo di armonizzazione dell’istruzione superiore, processo iniziato a Bologna, proprio per definire quelle che potevano essere le competenze o comunque un approccio basato sulle competenze che potesse in qualche modo facilitare anche il movimento dei professionisti all’interno dell’Europa.
L’applicazione del Tuning in infermieristica si articola in cinque domini di competenza: le competenze associate ai valori al ruolo dell’infermiere, quelle associate alla pratica infermieristica, al processo decisionale, le conoscenze e le competenze cognitive, le competenze comunicative interpersonali e infine quelle di leadership e management.
All’interno di ogni dominio, giusto per accennarlo, sono indicate competenze specifiche. Come ha spiegato, si è trattato veramente di un lavoro prezioso che l’OPI di Roma ha svolto in questi anni, perché il questionario, composto da 47 competenze, è stato poi validato e tradotto in italiano. Quarantasei competenze su 47 sono correlate agli obiettivi di apprendimento sulla gestione del dolore
Sono competenze ancora molto orientate alla misurazione e al trattamento del dolore, piuttosto che a una valutazione più approfondita e olistica, sicuramente è un primo studio che suggerisce una metodologia che sarebbe interessante estendere a quelli che sono i piani formativi italiani.
Le basi fisiopatologiche del dolore
I lavori sono proseguiti con l’intervento di Stefano Coaccioli, già professore associato di medicina interna all’Università degli Studi di Perugia, sede di Terni, specializzato anche in reumatologia e terapia del dolore. è stato presidente del Capitolo italiano della IASP, Associazione italiana per lo studio del dolore, dal 2018 al 2020 e attualmente è presidente della European League against Pain.
La sua relazione verteva sulle basi fisiopatologiche del dolore, per dare ai partecipanti le conoscenze base sui meccanismi che innescano dolore acuto, cronico e cronicizzazione, per meglio comprendere come si svolge la sensibilizzazione periferica e centrale del dolore che conduce da una sensibilizzazione periferica a una sensibilizzazione centrale,e poi anche alla cronicizzazione del dolore.
Per gentile concessione dell’autore riproduciamo tre diapositive significative: incidenza del dolore cronico in Italia (Figura 1), che cosa causa dolore cronico (Figura 2), ruolo fondamentale del sistema immunitario nel dolore cronico (Figura 3).
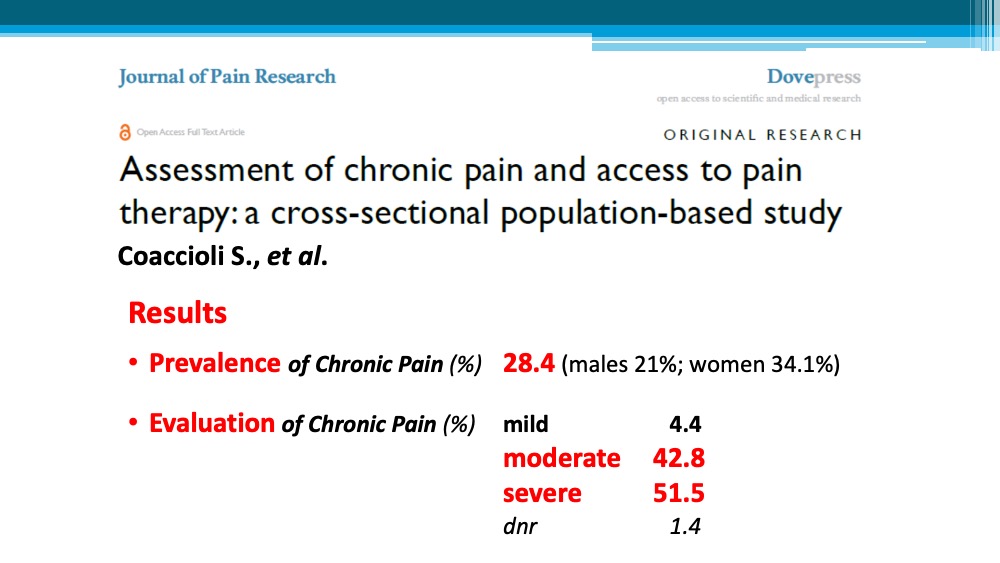

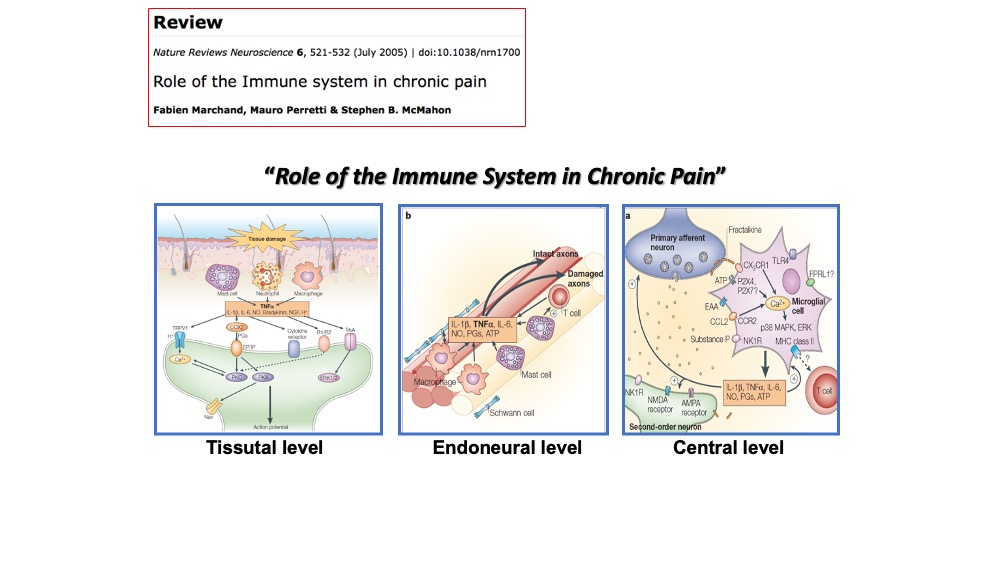
Il prof. Coaccioli ha voluto ricordare con emozione e affetto uno dei maestri della medicina del dolore italiana europea e internazionale, il professor Alessandro Fabrizio Sabato, che ha insegnato per tanti anni a Tor Vergata, di cui è stato uno degli allievi più affezionati. Il professor Sabato, insieme al prof. Mario Tiengo di Milano, è stato veramente un campione nella medicina del dolore.
La percezione del dolore in ambito pediatrico
Valentina Vanzi, infermiera pediatrica al Bambin Gesù di Roma, membro di tre working groups, uno dei quali è specificamente rivolto allo studio del dolore, è membro del Multidisciplinary Skin Care Group del Bambin Gesù, Professore a contratto, presso l’Università degli Studi di Padova, per il Master di I livello in Wound Care Pediatrico. Il suo intervento ci ha portati al “prima del prima”, per parlare non solo di neonati ma anche di neonati prematuri, in terapia intensiva neonatale, sottoposti a molte procedure.
In pediatria si lavora su soggetti che sono in divenire, quindi tutelarli significa innanzitutto metterli nella condizione di avere il miglior sviluppo neurocognitivo, fisico, osteoarticolare. E perché ci interessa così tanto tutelarli? Perché purtroppo dolore e pediatria sono stati spesso e volentieri associati a fake news. Per tanti e tanti anni si è infatti pensato che l’immaturità del soggetto significasse non essere in grado di raggiungere questa sintomatologia dolorosa, di non poterla percepire. Gli studi hanno completamente catapultato questo aspetto, tanto che sappiamo che già alla fine del secondo trimestre, circa alla 23a settimana di età gestazionale, il feto già possiede tutte le strutture e competenti per poter sentire il dolore. Quello che cambia è che queste strutture pur essendo presenti devono maturare, questo significa che il neonato non solo sente il dolore, ma non è in grado di contenerlo.
E questo di fatto, sul piano pratico, in che cosa si traduce? Su una percezione che è ancora più alta, più negativa, più impattante, sia da un punto di vista neurocognitivo che da un punto di vista fisico. Dall’altra parte della bilancia c’è un elemento positivo, proprio perché il sistema nervoso centrale nei bambini, nei neonati, è estremamente plastico, si parla infatti di neuroplasticità perché è modulabile, va a cambiare sia struttura, funzioni, connessioni, allora possiamo interagire con tutta una serie di trattamenti non farmacologici, che in realtà hanno una recezione molto alta nel bambino. Sappiamo che questa ipersensibilità dura fino ai 12-18 mesi, è un po’ il cut-off temporale perché nel bambino di un anno e mezzo abbiamo, diciamo, un sistema nocicettorio più competente, più in grado di contenere, di fare proprio questo meccanismo di codifica dello stimolo che arriva.
Altro aspetto importante sottolineato da Valentina Vanzi è che quando si parla di bambini, si parla di un gruppo familiare, non solo della mamma ovviamente. L’uso di un linguaggio condiviso diventa fondamentale perché ci aiuta a capire bene qual è il sintomo, il segno che il bambino riferisce. Che cosa l’ha provocato, quindi in che momento si è rivelato, che cosa stava facendo, in quali condizioni.
Com’è questo dolore, la qualità del dolore, il livello di severità, l’irradiazione del dolore, elemento complesso da valutare, mentre un adulto è cognitivamente in grado di andare a localizzarlo, di solito un bambino, soprattutto quando è più piccolo, per tutto ciò che è il dolore che riguarda dal collo alle gambe, dice la pancia. Più noi cerchiamo di localizzarlo, più in realtà lo mandiamo in confusione e alla fine il bambino ci dirà quello che noi volevamo sentirci e non quello che lui in realtà sta pensando. Quando è esordito, che tipo di andamento temporale ha, per esempio la mattina, intermittente o costante.
Questi sono tutti elementi che ci servono per definire il dolore del bambino
Possiamo utilizzare i parametri vitali per valutarlo, ma sicuramente l’alleanza con i genitori conta, perché chi meglio di una mamma, di un papà sa codificare i comportamenti, i lamenti, i cambiamenti fisici ed emotivi del bambino stesso?
I problemi maggiori insorgono quando ci sono bambini con alta complessità assistenziale, che possono avere condizioni croniche di diversa tipologia, per cui spesso e volentieri i parametri dei test sono alterati dalla condizione morbosa di base, dai farmaci assunti, le tabelle possono magari identificare una modificazione legata al dolore di un bambino sano, ma non in un bambino con patologie o con un deficit neurocognitivo.
A volte il dolore si può esplicitare attraverso un ipertono, attraverso un lamento continuo. Sono tutti elementi che in realtà non vengono spesso considerati nelle scale cosiddette routinarie, ma dovrebbero essere attenzionati con delle scale specifiche, disponibili in letteratura.
La regola generale ci dice che la durata di un monitoraggio del dolore non dovrebbe durare meno di 5 minuti, ma se il bambino dorme non si può fare la valutazione del dolore. Se sentiamo una tensione muscolare, probabilmente in quel momento non è nella fase di rilassamento, sicuramente sta sentendo qualcosa. Per cui dobbiamo toccare, dobbiamo osservare. Spesso la valutazione richiede un monitoraggio più lungo.
Molti gli esempi di approccio al bambino portati dall’esperienza professionale della dottoressa Vanzi. Per quanto riguarda l’intervento sul dolore, oltre agli approcci meramente fisici (abbracciare, avvolgere il piccolo nel lenzuolino, accarezzare), ci sono tecniche di visualizzazione, fare le bolle di sapone, fare musica, tutte situazioni che sono state testate con RCT e sono assolutamente utili nella pratica quotidiana.
Ci sono poi mezzi e strumenti che riguardano il supporto e la relazione, soprattutto finalizzati alla gestione del nucleo familiare, perché nel momento in cui si lavora anche sulla serenità genitoriale, di fatto si aiuta la serenità del bambino. Tecniche di tipo cognitivo comportamentale, che si vanno a differenziare ovviamente in base all’età, fanno sì che non solo si interagisca sul dolore stesso, ma soprattutto sull’ansia e sulla paura, che vanno a braccetto con il dolore, soprattutto nei più piccoli, e non fanno altro che innescare la sensazione stessa del dolore.
Inoltre si può contare sulla farmacologia per l’età pediatrica, anche se troppo a lungo si è pensato di mantenere dosaggi estremamente bassi temendo effetti collaterali. I farmaci antidolorifici dei bambini ci sono, sono assolutamente validi, possono essere usate molecole singole, possono essere usate in sinergia, bisogna solo conoscere ovviamente gli schemi terapeutici.
Come considerazione finale Valentina Vanzi ha voluto sottolineare come i bambini non sono piccoli adulti, vanno conosciuti perché presentano una farmacodinamica e farmacocinetica peculiari, ma soprattutto presentano tutta una serie anche di elementi neurocognitivi che sono assolutamente a vantaggio degli infermieri che lavorano con loro, possono dare delle soddisfazioni incredibili, ma fondamentale è il lavoro in équipe, tra professionisti ma anche e soprattutto con tutto il nucleo genitoriale.
Il caring massage: un nuovo approccio nelle attività di cura
Alessandro Sili, dirigente delle professioni sanitarie del Policlinico Tor Vergata ha descritto l’esperienza di un progetto di formazione attivo da alcuni anni nel Policlinico sul concetto di filosofia della cura, con vari workshop il cui obiettivo è stato quello di individuare strumenti che aiutino gli infermieri nell’aspetto della dimensione umanistica, della relazione, piuttosto che nell’aspetto tecnico-clinico-assistenziale.
La cura e la gestualità mediata dal contatto è stato il tema di uno di questi workshop, accolti con grande entusiasmo dai colleghi che vedono in questa tecnica la possibilità di un aiuto nella gestione, nella relazione e nell’agire quotidiano della loro attività infermieristica.
Antonella Giaquinto, infermiera esperta di Caring Massage, è entrata più precisamente nel metodo organizzativo e formativo attuato a Tor Vergata, dove tra l’altro è attivo il Gruppo dell’affettività delle cure infermieristiche, deliberato a livello aziendale, per formare i colleghi sul Caring Massage. La formazione avviene a Torino, presso il CESPI, il Centro Studio delle Professioni Sanitarie. Inizialmente il Caring Massage era definito “tocco massaggio”, ora il Caring Massage® è anche un marchio registrato. Sono attivi altri gruppi in Italia, in vari ospedali da Torino, al Sant’Andrea a Roma, Reggio Emilia e in altre sedi.
Che cos’è il Caring Massage? Il Caring Massage non è un massaggio fisioterapico, non è riabilitativo, non è estetico. L’assunto del Caring Massage parte dall’idea che per creare una relazione di cura efficace e autentica tra infermiere e paziente è importante la comunicazione verbale, cioè le parole, ma è molto più immediata, diretta e funzionale la comunicazione e la relazione attraverso una gestualità. Il Caring Massage concretizza in sé, in questo metodo, la gestualità nelle cure.
Sono state definite le sequenze del massaggio, provandole sugli infermieri stessi, vedendo quale poteva essere quella più adattabile nei vari contesti di cura, con un massaggio che tecnicamente ha una pressione moderata, movimenti lunghi, movimenti pieni, movimenti che danno un senso di accoglimento, di delicatezza, di essere in qualche modo presi in cura, considerati ancora delle persone.
Quindi potremmo dire che il Caring Massage è una gestualità, un contatto intenzionale e consapevole che ricerca nelle azioni quotidiane della cura l’ingentilimento del gesto e l’incontro con la persona in condizioni di vulnerabilità. La sua essenza non sta tanto nella tecnica quanto nell’aspetto relazionale. Come ci dice il codice deontologico, il tempo della relazione è tempo di cura.
Perché è così importante la relazione mediata dal contatto? Studi di neuroimaging hanno dimostrato che il tocco svolge un ruolo cruciale nel governare il nostro benessere emotivo e la percezione del sé. Addirittura nel 2021, in piena pandemia da Covid, il premio Nobel per la medicina è stato dato agli americani David Julius e Ardem Patapoutian, per le loro straordinarie scoperte dei meccanismi di come percepiamo attraverso il tatto e la temperatura.
Antonella Giaquinto ha dato quindi altri spunti di approfondimento disponibili in letteratura e ha mostrato la procedura con video registrati in reparto. Ci piace citare le sue riflessioni conclusive:
“Allora, quando le nostre mani diventano competenti, quando le nostre mani hanno ben chiaro anche cosa fa il corpo, che benessere può dare, ma anche il contrario, allora si acquisisce quella competenza che, permettetelo, è fatta anche con dei corsi ben specifici, perché poi si parla del nostro mondo emotivo, del nostro mondo affettivo. Noi infermieri non ci vogliamo tanto bene, invece dovremmo in qualche modo essere attenti anche a quella che è la nostra affettività. Quando le nostre mani diventano sapienti, quando le nostre mani assumono un atteggiamento cognitivo, allora c’è questa metamorfosi del tocco (…) diventa una possibilità di entrare in contatto e arriviamo al gesto di cura. E il gesto di cura è il segno dell’acquisizione e dell’esercizio delle competenze relazionali. Non togliamo tempo all’assistenza. Questo è un messaggio che io voglio fortemente far passare.”
Il tocco di mani amiche può portare sollievo in un tumore in fase avanzata, migliorando l’umore e alleviando il dolore. Gli effetti del Caring Massage influiscono sicuramente sull’immagine corporea, per restituire quella dignità al corpo, contrastare la forte vulnerabilità fisica ed emotiva.
La comunicazione ipnotica: neurofisiologia della comunicazione e dell’ipnosi
Il tema è stato ampiamente trattato da Milena Muro, infermiera presso il Centro di Terapia del Dolore, Città della Salute di Torino. Milena Muro è anche presidente ASIECI, Associazione infermieri esperti di comunicazione ipnotica. A lei è abbiamo rivolto alcune domande che trovate nell’intervista presente in questo sito. E che aiuteranno a inquadrare l’affascinante tecnica descritta durante il convegno, con l’utilizzo di molti contributi video.
Il dolore in neonatologia: vantaggi e limiti della saturazione sensoriale nella gestione infermieristica
I neonati ricoverati nelle terapie intensive sono sottoposti a un numero elevato di procedure dolorose ogni giorno ed è ormai dimostrato che stimoli dolorosi ripetuti portano conseguenze a livello fisiologico, neurologico e comportamentale, sia a breve sia a lungo termine. Ottenere un’analgesia efficace e sicura, quindi, rappresenta una delle principali sfide delle cure infermieristiche ai neonati al fine di regalare loro il massimo benessere presente e futuro. Desirée Rubei, infermiera pediatrica presso l’Ospedale Bambin Gesù di Roma. ha spiegato che attualmente la tecnica analgesica più efficace, come ci dimostra la letteratura scientifica, è la Saturazione Sensoriale (SS) che consiste in una stimolazione positiva multisensoriale che permette di ridurre, o addirittura annullare, la recezione dello stimolo doloroso.
La SS è stata ideata dal neonatologo Carlo Valerio Bellieni e si basa sulla teoria neurologica di Walls e Melzack secondo la quale il cervello “filtra” gli stimoli periferici mediante il “gate control system” e fornendo stimoli positivi a tutti i cinque sensi, gli organi di senso periferici possono “saturare” i recettori centrali, dando vita ad un “ingorgo sensoriale” che esclude gli input dolorifici.
Si è condotta un’esperienza osservazionale per verificare l’efficacia della SS e per valutare quale maggior impiego di tempo comporta al fine di capire se possa avere un reale impiego nella pratica clinica. Si sono valutate in totale 34 punture al tallone di neonati pretermine (tra le 27 e le 36 settimane di gestazione), eseguite con tre tecniche diverse: (A) senza alcun tipo di analgesia, (B) con succhiotto e contenimento, (C) con SS. Durante il prelievo, il dolore è stato valutato con le scale NIPS e PIPP.
Dall’analisi dei dati la SS risulta il metodo più efficace rispetto agli altri analizzati e richiede solo circa 8 min in più di assistenza che è importante spendere al fine di produrre un’assistenza di qualità finalizzata al massimo benessere del paziente.
***
A conclusione dei lavori, Roberta Seri, organizzatrice della giornata di formazione, oltre a ringraziare tutti i presenti e l’OPI di Roma per la sensibilità mostrata nell’inserire il corso nel programma formativo dell’Ordine, ha espresso l’auspicio di poter replicare in altre sedi OPI la stessa tipologia di programma che ha dato l’opportunità ai partecipanti di affrontare la tematica della cura del dolore con una visione ampia e piena di spunti sul contributo importante che la professione infermieristica può apportare alla medicina del dolore.
Per i dettagli sul programma clicca qui

