Introduzione
Il dolore è un problema universale. Sono davvero poche le persone che non hanno avuto esperienza di dolore (1). In Europa è stimata una prevalenza del dolore cronico non oncologico del 19% (2) e per quanto riguarda i pazienti oncologici il 56% è affetto da dolore moderato-severo (3,4). Altri studi dimostrano quanto il fenomeno sia ancora più diffuso, con un range che va dall’8% all’80% (5). In Italia è stata stimata una prevalenza del dolore, definita per ogni tipo, con un range che va dal 32 al 43% (6).Secondo l’International Association for the Study of Pain (IASP) il dolore rappresenta una spiacevole esperienza sensoriale associata ad un danno tessutale reale o potenziale o descritto in termini di danno (1986). Il dolore è una esperienza soggettiva, complessa e multidimensionale che comporta fattori fisici, psicologici ed emozionali (7,8). Rappresenta il quinto parametro vitale (Legge 38/2010), ed è l’unico, rispetto ai tradizionali (pressione arteriosa, frequenza cardiaca, temperatura, frequenza respiratoria) che viene descritto in primis dal paziente (self-report), principale interlocutore capace di dare una “dimensione” alla sintomatologia algica, in termini di intensità e di interazione con le attività di vita quotidiana, in quanto in grado di alterare l’integrità fisica e psichica del paziente e produrre angoscia e preoccupazione ai suoi familiari, con un notevole impatto sulla propria e altrui qualità della vita (QV) (9).
Il dolore viene classificato in acuto e cronico. Quello acuto ha generalmente una breve durata ed una causa identificabile, (per es., traumi, danno chirurgico) (10,11), è associato prevalentemente a danno tessutale e ad infiammazione (12) e rappresenta un dolore sintomo (dolore utile), che si risolve appena la guarigione della lesione si realizza. Nel dolore cronico di natura oncologica o benigna, persiste al di là del normale periodo di guarigione, per 3-6 mesi (10,13) e può esistere senza un visibile danno (dolore inutile). Esso diventa infatti non più sintomo ma malattia vera e propria, come ribadito da H.G. Kress, presidente EFIC®, European Federation of IASP Chapters, ad Amburgo, al Congresso Pain in Europe VII, 2011.
Sebbene siano disponibili linee guida sulla gestione del dolore, più della metà delle persone affette da dolore riceve un trattamento inadeguato, che si traduce in un peggioramento della QV, diminuzione della produttività ed aumento dei costi sanitari e sociali (14,15). Una giusta rilevazione e valutazione giornaliera (Raccomandazione C) (16) è essenziale per fornire un adeguato trattamento, e per non rischiare di sottovalutarlo o di non trattarlo adeguatamente (12).
Se il dolore acuto non è valutato o misurato correttamente, esso può limitare la mobilità e produrre conseguenze patologiche riferibili a polmoniti, trombosi venose profonde, con ritardi dei tempi di dimissione (10,17). Nel caso si tratti di dolore cronico, esso può determinare limitazioni, esponendo il soggetto a potenziale disabilità, sia per cause legate alla sofferenza che alla riduzione della qualità di vita, caratterizzata da ansia, paura, depressione, incertezza (18), e suicidio.
In diverse indagini a carattere internazionale la valutazione del dolore è stata indicata come la maggiore fonte di preoccupazione da parte del personale infermieristico per le sue scarse conoscenze. Infatti, in una indagine svolta tra nursing practitioner – NP (infermiere specialista, che ha conseguito un’abilitazione per l’assistenza clinica avanzata) è emerso che essi non si sentono adeguatamente preparati, in particolare nella valutazione dei soggetti affetti da dolore cronico (19,20). In uno studio italiano (21) rivolto ad un campione di 377 studenti universitari delle lauree sanitarie, è emerso che seppure il 63% dichiari che il paziente è la fonte più attendibile per la misurazione del dolore, in maniera controversa l’86% ritiene che il paziente sovrastimi il dolore; e solo 1% risponde correttamente dichiarando di credere nel dolore riferito dal paziente, ritenendo che l’utilizzo del placebo (60%) sia una giusta pratica per la valutazione della veridicità del dolore. Questo studio ripropone dati già presenti in letteratura (22,23). L’inadeguata conoscenza dei principi utili per la gestione del dolore costituisce una significativa barriera all’effettiva identificazione, cura e management del dolore (24). Un problema di salute non identificato o mal misurato viene esposto al rischio o di essere sotto-sopravalutato, e appunto gestito in maniera inefficace.
La valutazione non dovrebbe sottovalutare alcuni elementi rilevanti, quali:
1. Se il dolore è una esperienza personale, il paziente rappresenta il primario identificatore del suo dolore, quando questo è possibile; ciò comporta per l’operatore sanitario la necessità di effettuare una valutazione del parametro vitale che risulti essere sensibile per ogni singolo paziente (25).
2. Porre attenzione alle diverse forme di espressione culturale del dolore; l’influenza culturale, linguaggi differenti, parole usate nel descrivere il dolore danno informazioni spesso non chiare (26,27).
3. Utilizzare strumenti e tecniche specifici, rispetto al monitoraggio delle caratteristiche peculiari (intensità, qualità, localizzazione, tempo di durata, ecc.) al fine di valutarne anche la successiva efficacia dei trattamenti (12).
4. Comprendere la validità e l’affidabilità e l’importanza degli strumenti utili alla sua misurazione (26).
5. Tipologia del dolore ed effetti sulla QV. La valutazione della tipologia acuta e cronica prevede strumenti che possano misurare non solo gli aspetti legati al dolore ma anche quelli derivanti dall’impatto che esso ha sulle attività di vita quotidiana; il dolore cronico, infatti, richiede una maggiore complessità di valutazione, che si avvale di un approccio olistico che mira, non solo alla valutazione funzionale ed all’eziologia, ma anche alle esigenze ed alle limitazioni che ne derivano per il paziente (26).
6. Categorie dei soggetti: il dolore non risparmia alcuna fascia di età, dai neonati, bambini, adolescenti, agli adulti, agli anziani. Non tutti sono in grado di descrivere il proprio dolore (per es., soggetti dementi, neonati, in coma, intubati): diviene necessario, per gli operatori avvalersi di strumenti specifici, attraverso l’osservazione del comportamento (espressione facciale, linguaggio corporeo), come indicatore indiretto del dolore, per prevenire il rischio di un mancato trattamento (12).
Quanto detto sinora si integra con il modello di valutazione del dolore proposto dalle teorie di Bates (1991), che suggerisce come il processo di valutazione debba includere l’ubicazione, la descrizione, l’intensità, la durata, la presenza di fattori aggravanti o di sollievo in modo tale da non considerare il dolore un elemento estraneo ed indipendente dalla vita del paziente. Tali elementi suggeriscono approcci basati sugli acronimi SOCRATES (28) (Fig. 1) e PQRST (16) (Fig. 2) già largamente utilizzati in ambito internazionale.
Nel processo valutativo è essenziale comprendere se il soggetto abbia avuto saltuariamente o correntemente esperienze con il dolore (storia del dolore). Per fare ciò è necessario concentrarsi sui seguenti aspetti (12):
- intensità del dolore,
- localizzazione,
- qualità,
- caratteristiche temporali,
- fattori che riducono o potenziano il dolore,
- attuale regime terapeutico ed efficacia,
- storia sulla gestione del dolore,
- effetto o impatto del dolore,
- significato di dolore,
- individuare dei risultati e delle aspettative,
- esame fisico/osservazione del sito doloroso.
La valutazione del soggetto che ne è affetto è un processo complesso, che richiede competenze relazionali e tecniche, oltre che cliniche. Essa rappresenta più un’arte che una scienza (29), che si concentra sulla descrizione che il paziente stesso fa, ricercandone le cause, osservando il comportamento del soggetto, e documentandone i dati con il relativo trattamento (30). Per una gestione efficace del dolore, è necessario superare la consolidata credenza che il paziente sopravvaluti la sintomatologia dolorosa.
In letteratura sono descritte diverse tipologie di barriere che possono rappresentare dei bias di valutazione (29): linguaggio, cultura, condizione fisica, condizione psicologica, implicazioni ambientali, grado di sviluppo, abilità cognitive, livello di coscienza, bias infermieristici, espressione verbale o non verbale, deficit di conoscenze infermieristiche sulla valutazione. Le necessità formative dovrebbero colmare questi gap per sostenere l’efficacia della valutazione.
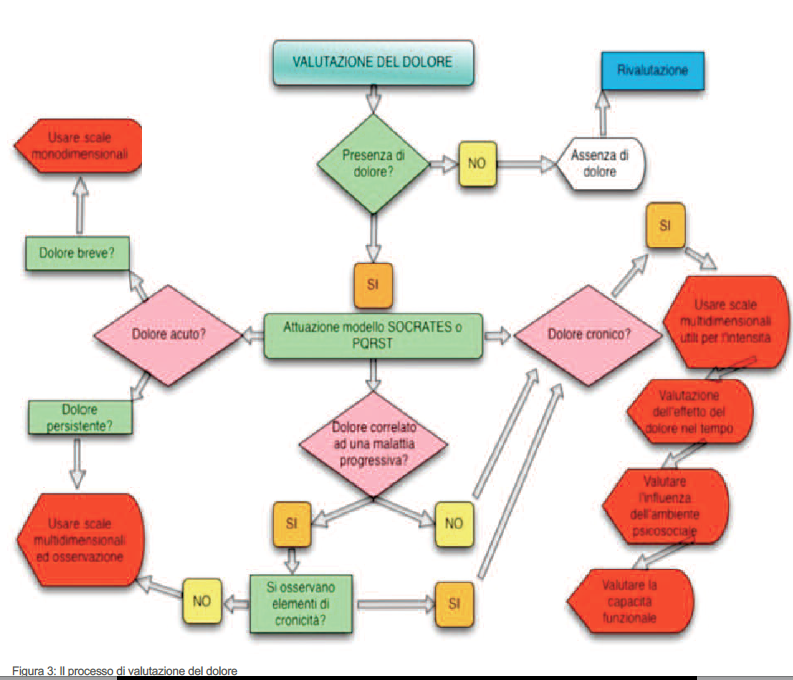
Al fine di rendere più immediato il processo di pensiero che si trova alla base della valutazione del dolore, partendo dall’analisi bibliografica dei lavori di Bonica (31) abbiamo cercato di creare un algoritmo decisionale che potesse supportare l’operatore sanitario nell’approccio globale al paziente con dolore e nel selezionare in modo rapido lo strumento di misurazione del dolore più appropriato (Fig. 3).
L’obiettivo di questa review è quella di descrivere le scale più in uso per la valutazione del dolore, acuto e cronico, utili al personale sanitario ed in particolare a quello infermieristico, allo scopo di diffondere la cultura della valutazione del dolore.
Metodi
È stata realizzata una revisione della letteratura su Pub-Med Medline e CINAHL per identificare articoli specifici sulla valutazione del dolore sulle diverse fasce di età, scale generali, utilizzando una stringa di ricerca, con i relativi operatori boleani, con le parole chiave: pain, measurement, methods, scale, tools, adult, aged, child.
Criteri di inclusione: articoli su scale riguardanti tutte le fasce di età, lingua italiana e inglese.
Criteri di esclusione: sono stati esclusi gli articoli che descrivevano scale di valutazione relative a patologie specifiche, in lingua diversa dall’italiano e dall’inglese.
Inoltre, è stata visionata la bibliografia degli articoli selezionati (snowball), e alcune monografie autorevoli sul dolore a carattere nazionale ed internazionale (IASP, Bonica, American Society for Pain Management Nursing).
Risultati e Discussione
Sono stati ottenuti 381 articoli: 41 free full text/28 review, per un totale di n. 59 scale. Rispetto ai criteri di inclusione ed esclusione sono state selezionate 22 scale, i cui risultati sono sintetizzati nelle tabelle 1 e 2. I risultati descrivono due grosse tipologie di scale: monodimensionali e multidimensionali.
Scale monodimensionali
Sono in grado di fare valutazioni veloci e sintetiche del livello di dolore riferito. Sono usate in particolare nel dolore acuto e cronico (come parte integrante delle scale multidimensionali).
Esse sono in grado, partendo dal dato riferito dal paziente (self-report) di documentare solo un elemento dell’esperienza dolorosa: l’intensità (29). Vengono descritti punteggi (da 0, assenza di dolore, a 10, massimo dolore), oppure definiscono un descrittore (dolore lieve, 1-3, moderato, 4-6, grave 7-10, o altri descrittori). Tutte permettono di ottenere un dato oggettivo, da una comunicazione soggettiva da parte del paziente (descritte nella Tab. 1).
Per ottenere ciò è necessario però istruire il paziente (32). Tra queste però è necessario annoverare quelle che per motivazioni legate all’età della popolazione (pediatrica, anziana) o per patologie a carattere cognitivo, sono scale che si avvalgono dell’ osservazione, come ad esempio l’espressione facciale, la postura. Tutte le scale descritte sono state sottoposte a valutazione della validità ed affidabilità, alcune ormai in uso da decenni. Sono state tradotte in molte lingue, comprese l’italiano e validate sulle relative popolazioni di riferimento. Le scale monodimensionali possono essere usate anche per misurare il dolore per monitorare l’efficacia terapeutica dei trattamenti, farmacologici e non. Una riduzione del dolore di due punti di intensità è clinicamente significativa (33).
Scale multidimensionali
Trovano applicazione nei soggetti affetti da dolore cronico o persistente, in quanto in grado di fornire altre informazioni oltre all’intensità (34,35) (Tab. 2).
Infatti possono dare informazioni rispetto alla localizzazione del dolore, grazie all’utilizzo di diagrammi corporei, sull’efficacia dei trattamenti e l’impatto su alcune attività di vita. Si tratta di questionari auto-compilati, oppure compilati dal personale sanitario, più o meno complessi, e che richiedono un tempo variabile di compilazione. Nel caso della SF-12 e SF-36, queste non sono specifiche sul dolore, ma molto utilizzate per valutare le alterazione di VQ conseguenti anche al dolore. Molte di esse sono nate per valutare il dolore oncologico, ma oggi ampiamente validate anche per il dolore non oncologico. Per quanto sia molto controversa la definizione di dolore cronico e difficile individuare i casi specifici di soggetti affetti, queste scale non hanno l’obiettivo di fare diagnosi differenziata. Può essere necessario, specie in ambito pediatrico e geriatrico avvalersi del care-giver per la compilazione (29).
La comprensione limitata da parte dei pazienti può generare valutazioni e informazioni relative al suo dolore fallaci ed improprie, con il rischio di non attuare trattamenti efficaci. La conoscenza delle scale specifiche per le popolazioni di riferimento necessita di una buona preparazione del personale sanitario.
Per facilitare la comprensione dell’utilizzo delle scale si rimanda ai link o alla bibliografia inserita nelle due tabelle.
Conclusioni
Questa breve revisione non si illude di colmare lacune sulle conoscenze relative alla valutazione del dolore, ma si prefigge solo di diffondere la cultura sulla valutazione, a cui oggi non tutti gli infermieri sono abituati. Inoltre non ci si vuole sostituire alle informazioni relative alle scale specifiche dettate dagli autori che le hanno prodotte e validate. Questa revisione presenta limiti relativi alla scelta delle scale, alle brevi informazioni su quelle selezionate, ma possono contribuire a dare una panoramica su quanto sia variegato e complesso il processo valutativo sul dolore.
La valutazione del dolore rappresenta una competenza necessaria sia agli infermieri che a tutti gli operatori sanitari che sono chiamati a rispondere efficacemente di trattamenti terapeutici.
Inoltre, si intende sottolineare come la formazione sul dolore, in ambito accademico, possa diventare un importante punto di partenza per diffondere la conoscenza e la cultura più aggiornata tra i futuri professionisti della salute.
Bibliografia
1. D’Arcy Y. The problem of acute pain. In Acute pain management. An evidence-based-approach for nurses. Springer Publishing Company, 2011, pag.3.
2. Breivik H, Collett B, Ventafridda V, Cohen R, et al. Survey of chronic pain in Europe: prevalence, impact on daily life, and treatment, Eur J Pain, 2006;10(4):287-333.
3. Breivik H, Cherny N, Collett B, de Conno F, Filbet M, Foubert AJ, Cohen R, Dow L. Cancer-related pain: a pan-European survey of prevalence, treatment, and patient attitudes. Ann Oncol 2009 Aug;20(8):1420-33.
4. Rozzi A, Bordin F, Scirocchi R, Fava A, D’Addario ME, Ranucci AR, Di Miele D, Ferraccioli A, Salerno M. Prevalence and intensity of pain in terminally-ill cancer patients at admission in palliative care center: a mono-institutional descriptive analysis. Recenti Prog Med. 2011 Jan;102(1):14-6. Italian.
5. Curković B. The pain epidemiology. Reumatizam. 2007;54(2):24-7.
6. Achterberg WP, Gambassi G, Finne-Soveri H, Liperoti R, Noro A, Frijters DH, Cherubini A, Dell’Aquila G, Ribbe MW. Pain in European long-term care facilities: cross-national study in Finland, Italy and The Netherlands.Pain. 2010 Jan;148(1):70-4. Epub 2009 Nov 11.
7. Wideström-Noga E.G. Pain: A multidimensional problem of National priority. J Rehabil Res Dev 46(1):vii-ix, 2009
8. Cadden K.A.:Better pain management. Nus Manage 38:30-35, Aug.2007.
9. Ministero della Salute, http://www.salute.gov.it/curePalliativeTerapiaDolore/paginaInternaMenuCurePalliativeTerapiaDolore.jsp?id=1724&lingua=italiano&menu=terapia, accessed November 2011.
10. American Pain Society. Principles of analgesic use in the treatment of acute and cancer pain (6th ed.). Glenview, IL: The Society, 2008.
11. American Society for Pain Management Nursing. Core Curriculum for Pain Management Nursing, (2nd ed.; B. St. Marie, Ed.) Dubuque IA: Kendall Hunt Publishing, 2010.
12. Joint Commission International. Approaches to pain management, an essential guide for clinical leaders, Second edition, 2010.
13. International Association of Pain. Classification of Chronic Pain. Description of chronic pain syndromes and definitions of pain terms. Task force on taxonomy. 2nd ed, IASP; 1994.
14. Driver LC. Case studies in breakthrough pain. Pain Med. 2007 Jan-Feb;8 Suppl 1:S14-8.
15. Pargeon KL, Hailey BJ.Barriers to effective cancer pain management: a review of the literature. J Pain Symptom Manage. 1999 Nov;18(5):358-68.
16. Registered Nurses Association of Nursing. Nursing Best Practice Guideline Shaping the future of Nursing. Assessment & management of pain, 2002; pg. 10, Revised 2007.
17. D’Arcy Y. Chronic pain management. An evidence-based-approach for nurses. Springer Publishing Company, 2011.
18. Berry P, Covington E, Dahl J, Katz J, Miaskowsky C. Pain: current understanding of assessment, management, and treatments. National Pharmaceutical Council, JCAHO, 2006.
19. D’Arcy YM. Be in the know about pain management; results of the pain management survey. Nurse Practitioner, 2009;348:43-47.
20. Latina R, Mastroianni C, Ongari L, Zolli RM, D’Angelo D, Casale G, Fabriani L , Tarsitani G e De Marinis MG. Le conoscenze sul dolore tra gli studenti universitari dei corsi di laurea sanitarie, XVIII Congresso Nazionale SICP, Sessione poster, Trieste, 26-29 Ottobre 2011.
21. Duke, G., Haas, B.K., Yarbrough S, Northam S. Pain Management Knowledge and Attitudes of Baccalaureate Nursing Students and Faculty. Pain Management Nursing, 2010, 1-9.
22. Shaw S, Lee A. Student nurses’ misconceptions of adults with chronic nonmalignant pain. Pain Manag Nurs. 2010 Mar;11(1):2-14.
23. Duignan M., Dunn V. Perceived barriers to pain management. Emerg Nurse 16:31-35, Feb.2009.
24. Royal College of Physicians, British Geriatrics Society, and British Pain Society. The assessment of pain in older people: national guidelines. Concise guidance to good practice series, No. 8. London: Royal College of Physicians; 2007.
25. International Association Study of Pain. Core Curriculum for Professional Education in Pain, IASP press, Seattle, 2005:35-38.
26. Puntillo K., et al. Evaluation of pain in ICU patients. Chest 135:1069-1074, Apr. 2009.
27. Academic Dictionares and Encyclopedia: Socrates (Pain Assessment). http://en.academic.ru/dic.nsf/enwiki/9462229, Access Novemer, 2011.
28. D’Arcy Y. Pain assessment, in Core Curriculum for Pain Management Nursing, American Society for Pain Management Nursing (2nd ed.; B. St. Marie, Ed) Dubuque IA. Kendall Hunt Publishing, 2010.
29. Herr K, Bjoro K, Decker S. Tools for assessment of pain in non verbal older adults with l of pain dementia: A state-of-the science review. J Pain Simp Manage, 2006;31(2):170-192.
30. Loeser JD, Bonica JJ. Bonica’s Management of pain, Lippincott Williams & Wilkins, 2003.
31. D’Arcy YM. Pain management: Evidence-based tools and techniques for nursing. Marblehead, MA, HcPro, 2007.
32. Farrar JT, Young JP, Lamoreaux L, Werth JL, Poole RM. Cinical importance of changes in chronic pain intensity measured on an 11 point numerical pain rating scale. Pain 2001;94:149-158.
33. Ackley B, Ladwig G, Swan BA, Tucker SJ. Evidence-based nursing care guidelines. St.Louis: Mosby Elsevier, 2008.
34. Pasero C, McCaffery M. Pain control: comfort-function goals. Am J Nurs, 2004;104(9):77-78.
35. Marin R, Cyhan T, Miklos W . Sleep disturbance in patients with chronic low back pain. Am J Phys Med Rehabil, 2006;85(5):430-5.